Риски операции после инсульта головного мозга
Инсульт приводит к серьезным осложнениям и смерти. Важно вовремя оказать медицинскую помощь больному человеку. Операция после инсульта головного мозга проводится с целью фиксирования аневризмы, иссечения гематомы, кисты или бляшки. Хирургическое лечение в 85% случаев спасает жизни пациентов. При кровоизлиянии в мозг оказать действенную и эффективную помощь больному человеку реально только в первые 6 часов. В городских больницах функционируют нейрохирургические отделения. Там пациентам оказывается экстренная помощь, проводятся неотложные операции на головном мозге.
Виды хирургического вмешательства
Оперативные методики лечения применяются как при геморрагических, так и при ишемических инсультах. Нарушение целостности крупных артерий, разрыв аневризмы, образование атеросклеротических наслоений провоцируют кровоизлияние в мозговую полость. Следствиями инсульта являются бляшки, гематомы и кисты. Они сдавливают ткани, вызывают отек. Задача нейрохирурга — удалить новообразования, предупредить повторный инсульт, восстановить полноценную мозговую деятельность.
Существуют такие виды операций при инсульте головного мозга:
- Трепанация черепа (краниотомия). Открытое хирургическое вмешательство проводится только в 25% случаев. Краниотомия назначается для удаления объемных новообразований, при отеках, рецидивах патологического состояния.
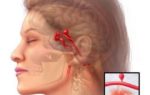
- Клипирование аневризмы. Через небольшой разрез на коже в бедренную артерию вводится катетер. Он движется по кровотоку до места повреждения в головном мозге. Аневризма сжимается специальными инструментами, напоминающими клипсы. Кровяной мешочек вовлекается в нормальный кровоток.
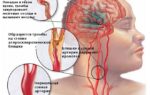
- Каротидная эндартерэктомия. Через шею открывается доступ к сонной артерии. Хирург останавливает кровоток и производит разрез в области сужения. Стенки сонной артерии выскабливаются, атеросклеротические бляшки удаляются, разрез зашивается. Операцию лучше проводить под местной анестезией.
- Стентирование сосудов. Это малотравматичное вмешательство, осуществляющееся с целью профилактики рецидива. Через бедренную артерию вводится катетер с расширителем. Инструмент достигает области сужения. Затем устанавливается сетка, расширяющая просвет артерии.
- Селективный тромболизис. Лечение осуществляется строго в первые 6 часов после инсульта. Терапия направлена на растворение тромба внутри сосуда. Лекарство вводится в пораженную область через катетер по артериям (бедренной или сонной).
Многие люди интересуются, какую операцию делают при инсульте. Решение о проведение хирургического вмешательства конкретного вида принимает только нейрохирург. В процессе лечения также участвуют невропатолог и флеболог. На выбор оперативной методики влияют возраст и общее состояние пациента, наличие сопутствующих заболеваний. Важно тщательно просканировать сосуды. По итогам диагностики назначается соответствующий тип хирургического лечения.
Особенности проведения краниотомии
Трепанация черепной коробки — длительная и сложная процедура. Нейрохирург проводит у операционного стола от 5 до 15 часов подряд. Восстановление мозгового кровообращения требует внимательности, точности и опыта врача. Открытое хирургическое вмешательство назначается редко, так как существует большой риск опасных для жизни осложнений. Однако в некоторых случаях краниотомия — единственный способ помочь больному человеку.
Открытая операция при инсульте состоит из таких этапов, как:
- Подготовка пациента к проведению трепанации. Анестезиолог вводит больного человека в состояние наркоза. Медикаменты поступают через вену или эндотрахеально. Когда пациент засыпает, его голова фиксируется в специальном устройстве для обеспечения полной неподвижности. Чтобы снизить давление спинномозговой жидкости, в нижней части позвоночника устанавливается люмбальный дренаж.
- Вскрытие черепной коробки. Сначала нейрохирург делает разрез скальпелем по линии роста волос. Кости и череп отделяются от кожи. Сверлом делается отверстие. Медицинской пилой в области будущего хирургического вмешательства удаляется лоскут черепа, который после завершения операции ставится на место.
- Вскрытие мозговой оболочки. Нейрохирург надевает специальные очки с микроскопом. Это позволяет фиксировать малейшие изменения в тканях мозга. Чтобы не повредить здоровые участки, врач оперирует очень тонким инструментом. Твердая мозговая оболочка вскрывается, последствия кровоизлияния удаляются.
- Закрытие полости черепа. Когда основная проблема решена, нейрохирург ставит на место выпиленный лоскут черепа и закрепляет его специальными металлическими скобами. На поверхность кожи накладываются косметические швы. На голове шрама в дальнейшем не видно, так как оперируемая область обрастает волосами.
При ишемическом инсульте, сопровождающемся обширным отеком, может потребоваться декомпрессионная краниотомия. С целью уменьшения сдавливания мозговых тканей удаляется конкретный участок костей черепа. Декомпрессионная операция проводится редко, так как имеет непредвиденные последствия. Удаление черепного лоскута назначается в случае, когда другие методики лечения невозможны или по определенным причинам неэффективны.
Насколько опасно оперативное лечение инсульта
Открытое хирургическое вмешательство сопряжено с большим риском для жизни пациента.
Эффективность и безопасность трепанации зависят от оперативности оказания первой помощи, возраста больного человека и тяжести инсульта. Хирургия не всесильна, поэтому в некоторых случаях возникают серьезные осложнения после оперативного лечения. Отмечаются следующие последствия краниотомии:
- эпилепсия;
- внутричерепное кровотечение;
- обширный отек;
- нарушение целостности тканей и сосудов;
- инфицирование;
- частичный или полный паралич;
- проблемы с памятью и речью;
- потеря веса;
- упадок сил;
- неправильное пищеварение;
- временное помутнение рассудка;
- тошнота и рвота;
- головокружения и мигрени;
- трудности с восприятием окружающей действительности.
В некоторых случаях вероятно возникновение повторного инсульта после операции. Рецидив связан со слабостью стенок сосудов и артерий. Во время хирургического вмешательства иногда повреждаются здоровые ткани. В будущем это приводит к повторным кровоизлияниям в мозговую полость. Постоперационный период всегда переносится тяжело. Пациенты практически заново учатся ходить, говорить, писать, читать и т. д. Они постепенно вспоминают факты своей жизни, не сразу узнают родных и близких людей. Однако полное восстановление реально. Главное — это должный уход за больным и усилия самого пациента.
Противопоказания к оперативному лечению инсульта
Кровоизлияние в мозг — это тяжелая патология. Она требует длительной реабилитации. Физические и психические ресурсы человека истощаются, поэтому операция проводится своевременно и крайне аккуратно. В некоторых случаях нейрохирург или флеболог не рекомендуют прибегать к хирургическому лечению.
Это связано с вероятностью серьезных осложнений и даже летального исхода.
Существуют такие противопоказания к проведению хирургического вмешательства при инсульте:
- онкологические патологии;
- коматозное состояние;
- повышенное артериальное давление;
- неврологический дефицит;
- сахарный диабет;
- перенесенные менее 6 месяцев назад инсульт или инфаркт;
- гнойное воспаление мозговой оболочки;
- возраст пациента больше 70 лет;
- почечная или печеночная недостаточности;
- сердечная недостаточность.
Если присутствуют одно или несколько из вышеперечисленных противопоказаний, оперативное вмешательство откладывается до нормализации состояния пациента. В редких случаях хирургическое лечение все равно проводится, так как является единственным шансом на спасение. Однако в таком случае выживаемость пациентов составляет лишь 50%. При отсутствии противопоказаний смертность равняется 25%. Эффективность радикальной терапии зависит от индивидуальных физиологических показателей пациента.